Covid-19 premier bilan de l’épidémie:
L’épidémie de Covid-19 paraît se terminer après avoir connu son « pic » à la mi-avril. Dominique Andolfatto et Dominique Labbé dressent un premier bilan et, à travers celui-ci, tentent d’évaluer la gestion de cette crise par les pouvoirs publics.
En premier lieu, un bilan statistique permet de mesurer l’ampleur de l’épidémie (rapportant celle-ci à d’autres épisodes épidémiques), puis de s’intéresser à sa diffusion, à sa prévalence – son impact dans la population – et à la mortalité à l’hôpital.
En second lieu, ces différents constats conduisent à poser la question essentielle qui émerge alors : comment expliquer les différences de mortalité selon les territoires observés ? Trois analyses en lien avec l’intensité du pic épidémique, la gravité des cas et la date de ce pic apportent la réponse avant d’introduire une dimension comparée et de déboucher sur plusieurs conclusions qui questionnent les politiques publiques de santé en France.
Premier bilan statistique
Un bilan statistique précis de l’épidémie – et de facto de l’action publique mise en œuvre – peut être dressé à partir des données publiées par Santé publique France, un établissement public sous tutelle du ministère de la Santé, assurant la veille sanitaire dans le pays. A l’heure du big data, censé contribuer à une refondation démocratique, les données collectées sont désormais mises en ligne et constituent une source d’informations non négligeable. Certes, les données publiées demeurent relativement agrégées et ne permettent pas toujours d’évaluer le plus finement possible l’impact épidémique et l’action sanitaire déployée. Ces données n’en autorisent pas moins un cadrage de la situation. Quatre types de données sont exploitées ici : le nombre cumulé de personnes hospitalisées (aux dates des 30 mars, 15 et 30 avril, 15 et 31 mai), le nombre de personnes en réanimation, le nombre cumulé de personnes décédées, le nombre cumulé de personnes « retournées à domicile », selon l’expression officielle et, en principe, guéries, aux mêmes dates1.
L’ampleur de l’épidémie
L’indicateur le plus significatif, celui qui permet des comparaisons avec d’autres épidémies, est sans conteste la mortalité causée par ce nouveau virus. Si l’on s’en tient au bilan officiel, celui-ci a fait 28 802 victimes (dont 18 455 à l’hôpital et 10 347 en « établissements sociaux et médico-sociaux », dont les EHPAD2), à la date du 31 mai 20203. A ce chiffre, il faudrait ajouter les morts survenues à domicile qui ne sont pas comptabilisées officiellement. Fin avril, le président du syndicat de médecins généralistes MG France estimait le nombre de ces dernières à quelque 9 0004. L’épidémie aurait donc causé plus de 38 000 décès.
Ce comptage n’est pas simple, d’autant plus que toutes les personnes décédées n’ont pas été dépistées. Il faut tenir compte aussi des comorbidités faisant que, dans certains cas, ce n’est pas le covid-19 qui est principalement en cause. C’est pourquoi, l’impact d’une épidémie est généralement apprécié non pas à travers les victimes directes qu’il aurait causées (leur nombre étant difficile à déterminer précisément) mais à travers l’épisode de surmortalité qui apparaît après coup dans les statistiques de décès. On regarde donc l’année ou les années antérieures à l’épidémie et on repère si, pour telle période, se manifeste un surcroît de mortalité. Ainsi, l’INSEE a observé que la mortalité a augmenté de 26 299 décès entre le 1er mars au 30 avril 2020 par rapport à la même période de 20195. Cette dernière ayant été particulièrement clémente, en termes de mortalité, l’INSEE a également suggéré de s’en tenir plutôt à une évolution moyenne par rapport aux années 2018 et 2019, soit un surcroît de mortalité de 22 271 décès. Pour le mois de mai, les résultats – encore provisoires – du même institut traduisent un recul de la mortalité tant par rapport à 2019 que 2018 ce qui, si ces chiffres se confirmaient, obligerait à revoir à la baisse l’impact de l’épidémie de covid-19 sur la mortalité globale.
Qu’observe-t-on lorsque l’on compare ces premiers bilans à des épisodes épidémiques antérieurs ? L’épidémie de covid-19 – en termes de mortalité – se distingue-t-elle de ces épisodes ? Est-elle l’épidémie la plus grave que le pays ait connu depuis un siècle comme cela a été affirmé jusque par les plus hautes autorités de l’Etat ? Le tableau 1, ci-dessous, dresse le bilan de toutes les épidémies qui, depuis 1945, ont engendré un surcroît de mortalité d’au moins 10 000 morts par rapport à l’année antérieure : 13 épisodes peuvent être recensés, sans compter l’épidémie de covid-19. Or, tant en données absolues (colonne B) que par rapport à la population générale, qui a beaucoup augmenté et, en l’occurrence, par fraction de 10 000 habitants (colonne C), 10 épisodes sont supérieurs à celui de 2020.
Tableau 1 : La surmortalité lors des principales épidémies depuis 1945
(Episodes de surmortalité d’au moins 10 000 décès par rapport à l’année précédente ; il s’agit le plus souvent d’épisodes de grippe saisonnière)
| A | B | C |
| Dates | Surmortalité
(en nombre décès) |
Surmortalité
(pour 10 000 habitants ; en nombre de décès) |
| déc. 1948-fév. 1949 | 62 272 | 15,0 |
| janv.-mars 1951 | 30 332 | 7,2 |
| janv.-mars 1953 | 41 010 | 9,6 |
| fév.-mars 1956 (grippe asiatique) | 16 072 | 3,7 |
| janv.-fév. 1960 | 24 527 | 5,4 |
| fév.-avril 1962 | 29 628 | 6,4 |
| déc. 1962-mars 1963 | 41 048 | 8,6 |
| fév.-mars 1965 | 21 821 | 4,5 |
| déc. 1969-janv. 1970 (grippe de Hong Kong) | 31 882 | 6,3 |
| août-03 (canicule) | 16 089 | 2,7 |
| janv.-mars 2015 | 25 636 | 4,0 |
| déc. 2016-fév. 2017 | 23 613 | 3,6 |
| déc. 2017-avril 2018 | 27 818 | 4,3 |
| mars-mai 2020 (covid-19 / SPF) | 28 802 | 4,4 |
| mars-mai 2020 (covid-19 / INSEE) | 22 271 | 3,4 |
– Calculs effectués par rapport aux données de l’INSEE, sauf pour l’avant-dernière ligne du tableau : données de Santé publique France (SPF).
– Données provisoires pour les 2 dernières lignes du tableau.
– NB : Nous ne disposons pas du même type de données pour la grippe espagnole de 1918-19 mais elle causa au moins 211 000 décès et, si on reproduit le même calcul que celui appliqué aux données ci-dessus, elle entraina une surmortalité de 54,1 morts pour 10 000 habitants6.
Bien sûr, on pourra toujours objecter que la politique du gouvernement aura permis de limiter l’épidémie de covid-19. En effet, à compter de la mi-mars 2020, prenant appui sur la loi d’urgence pour faire face à l’épidémie de covid-19 (loi du 23 mars 2020), c’est un véritable Etat d’exception sanitaire qui a été mis place. Totalement inédit, celui-ci a conduit à des mesures très contraignantes, supprimant la plupart des libertés civiles et publiques, mettant à l’arrêt des pans entiers de l’économie, obligeant à un « confinement » généralisé. Jamais, en temps de paix civile, de telles mesures n’avaient été adoptées, certains commentateurs allant jusqu’à parler de « dictature sanitaire »7.
Enfin, une différence mérite d’être notée avec les épidémies antérieures. Par exemple, pour 2015, durant les 9 semaines de l’épidémie de grippe, et pour une mortalité finale équivalente à celle du covid-19, il y avait eu environ 3 millions de consultations médicales pour syndromes grippaux, 30 911 passages aux urgences débouchant sur 1 597 mises en réanimation8. Pour le covid-19, le total des hospitalisations a d’ores et déjà dépassé les 100 000 et le total des patients en réanimation dépasserait les 15 000. Cette explosion des hospitalisations et des cas graves est-elle due à la nature particulière de la maladie ou au fait que la médecine de ville a été placée sur la touche alors qu’elle assurait le plus gros des prises en charge dans les épidémies précédentes ?
Quoi qu’il en soit, les hôpitaux ont été soumis à une pression beaucoup plus forte qu’auparavant. En contrepartie, les statistiques hospitalières donnent une image assez fidèle de la dernière épidémie.
La diffusion de l’épidémie sur le territoire français
Dans les principaux départements, les hospitalisations pour covid-19 ont suivi une évolution assez semblable en forme de cloche. Après une phase d’augmentation lente, il s’est produit un afflux de malades pendant quelques jours, puis, après un bref maximum (« pic épidémique »), la décrue survient, assez rapide au début puis plus ou moins ralentie sur la fin. Etant donné le caractère assez général de ce profil, le « pic » des hospitalisations est un bon moyen d’observer la diffusion de l’épidémie sans avoir besoin de suivre la situation de chaque département au jour le jour. Il s’agit de la date où le système hospitalier départemental a subi le plus fort afflux de patients. Par exemple, pour la France entière, le pic épidémique se situe le 14 avril : à cette date, 32 131 patients avaient déjà été hospitalisés pour covid-19, soit 4,79 patients pour 10 000 habitants (« taux d’hospitalisation au moment du pic épidémique »). Le pic le plus précoce est atteint en Corse du Sud le 28 mars ; le plus tardif dans le Loir-et-Cher le 11 mai.
La date du pic fournit une indication approximative sur l’apparition du virus dans le département. Par exemple, si le pic de l’épidémie a été atteint le 28 mars en Corse du Sud, c’est que le virus était présent dans ce département au moins depuis la fin du mois précédent. De même pour la Guadeloupe, la Martinique ou, sur le continent : les Pyrénées Orientales, la Lozère et la Charente. Le Haut-Rhin – considéré comme l’épicentre de l’épidémie à cause du rassemblement évangélique de la mi-février – n’atteint le pic qu’en 9e position, le 3 avril (en même temps que les Pyrénées-Atlantiques et l’Aude). La carte 1, ci-dessous retrace l’évolution de cette épidémie en classant les pics par quintile (environ 20 départements à chaque fois). Les plus foncés sont les premiers atteints (ceux d’où est probablement partie l’épidémie). Les plus clairs les derniers. Paris et la majorité des départements franciliens figurent dans la 3e classe (milieu de la distribution).
Carte 1 : Les pics d’hospitalisation
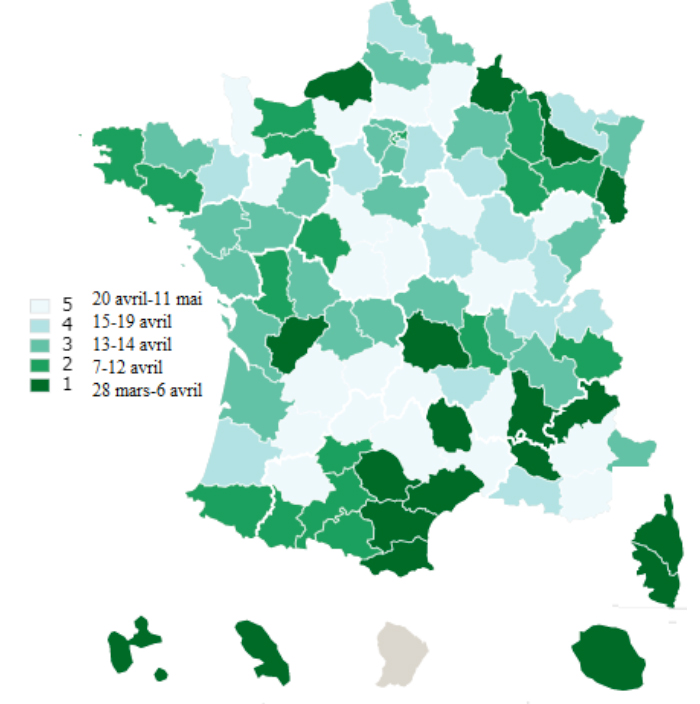
Carte réalisée à l’aide du logiciel Khartis (Science-po Paris)
Le fait que le pic épidémique ait été atteint dès le mois de mars dans un certain nombre de départements montre que le virus était présent sur le territoire national depuis février, spécialement en outre-mer mais aussi dans des départements inattendus comme la Lozère. En revanche, la présence des Pyrénées-Orientales, des Pyrénées-Atlantiques ou des Hautes-Alpes, parmi les plus anciens départements infectés, est moins une surprise quand on considère la situation en Espagne et en Italie du Nord limitrophes.
On remarque ensuite que la diffusion de l’épidémie s’est faite par « contiguïté » puis en suivant les principales lignes de communication9 avant d’exploser. Les deux tiers des pics épidémiques sont intervenus en une semaine (12-19 avril).
Le pic parisien arrive en 48e position au 14 avril (ex-aequo avec quinze autres départements : le Rhône, le Bas-Rhin, les Yvelines, le Nord, le Val d’Oise, la Somme, la Gironde, le Loiret, les Alpes Maritimes, l’Aube, le Doubs, le Maine et Loire, la Charente Maritime, les Côtes d’Armor et l’Allier). Ces pics sont intervenus près d’un mois après le début du confinement général de la population…
Au total, la diffusion du covid-19 sur le territoire français s’est faite selon le schéma et un rythme propre à ce type d’infection. Le confinement général de la population ne semble pas avoir entravé cette diffusion. Un dépistage plus systématique et la mise à l’écart des personnes à risque auraient sans doute produit de meilleurs résultats comme l’illustre l’exemple allemand (avec un taux de mortalité quatre à cinq fois inférieur à celui de la France).
La prévalence de l’épidémie
La France n’a pas mené, en effet, de campagne de tests systématiques qui auraient permis de connaître la prévalence du virus sur le territoire national. Celle-ci peut néanmoins être estimée grâce au taux d’hospitalisation, soit le nombre total de personnes ayant été hospitalisées pour covid-19 rapporté à l’ensemble de la population du département.
Carte 2 : Les hospitalisations pour covid-19 (pour 10 000 habitants) au 31 mai 2020

Carte réalisée à l’aide du logiciel Khartis (Science-po Paris)
Les départements d’outre-mer ne sont pas figurés. Ils sont tous dans le premier quartile (moins de 6,4 hospitalisés pour 10 000 habitants, sauf Mayotte qui est dans le second quartile (moins de 12,5 pour 10 000).
En comparant ces deux premières cartes, on est frappé par l’absence de correspondance entre la diffusion de l’épidémie (carte 1) et la prévalence de celle-ci (carte 2), à part pour le Haut-Rhin qui figure dans le haut des deux classements (précocité de l’infection et prévalence). Au contraire, la plupart des départements où est d’abord apparu l’épidémie ont eu des taux d’hospitalisation inférieurs à la moyenne, c’est notamment le cas de tout l’outre-mer, des Pyrénées-Atlantiques, des Hautes-Alpes ou de la Lozère, alors que, dans ces départements, la diffusion de l’épidémie était déjà largement faite avant qu’ils soient « confinés »…
Les départements qui ont subi la plus forte prévalence sont situés sur les principaux axes de communication du pays et les zones d’échanges les plus intenses (ce qui est classique pour toutes les épidémies). Ce constat, rapproché des dates de pic, suggère que le confinement général de la population et le fort ralentissement de l’activité économique n’ont guère influé sur l’expansion de l’épidémie et que le virus s’est propagé selon une dynamique propre.
La mortalité à l’hôpital
Partout en France, l’hospitalisation pour covid-19 s’est principalement faite lorsque le patient présentait des difficultés respiratoires graves et, théoriquement, le traitement a partout été le même. Dès lors, on s’attendrait à ce que la mortalité à l’hôpital soit à peu près semblable dans tous les départements. Pour l’ensemble du pays, ce taux est de 18,4 % (au 31 mai, sur 100 personnes hospitalisées pour covid-19 depuis le début de la crise, 18,4 % sont décédés). La carte 3 ci-dessous présente le taux de mortalité à l’hôpital (nombre de décès rapporté au total des hospitalisés).
Carte 3 : La mortalité à l’hôpital (au 31 mai 2020) en pourcentage du total des hospitalisés

Carte réalisée à l’aide du logiciel Khartis (Science-po Paris)
L’outre-mer ne figure pas sur cette carte. Sauf la Guadeloupe (taux mortalité de 15,7 %), tous ces départements figurent dans le premier quartile (mortalité inférieure ou égale à 12,2 %).
De nouveau, il y a des différences considérables avec les cartes précédentes, sauf pour le Haut-Rhin que l’on retrouve ici dans le premier quartile et pour la Corse-du-Sud où l’épidémie a été particulièrement précoce. Pour l’Ile-de-France, seul Paris figure dans le premier quartile (avec une mortalité de 20,6 %).
La surmortalité à l’hôpital suit une ligne continue traversant la France d’est en ouest, des Ardennes à la Charente-Maritime en passant par la Moselle, la Meurthe et Moselle, les Vosges, la Haute-Saône, la Côte-d’Or, la Nièvre, le Cher, l’Indre, la Vienne, les Deux-Sèvres mais elle touche également l’Eure, l’Oise ou la Somme. Plutôt qu’en Seine-Saint-Denis, on cherchera dans ces départements les indices de l’inégalité face à la maladie : vieillissement mal accompagné, appauvrissement d’une partie de la population mais aussi défaillances du système médical. Dans la grande presse, on a souligné l’existence de « déserts médicaux » en citant le Lot, le Cher, l’Indre, les Deux-Sèvres, la Nièvre voire les Vosges, mais l’Eure, l’Oise, la Meurthe-et-Moselle ou la Côte d’Or, qui ont connu des mortalités proches de ces départements, ne sont pas des « déserts médicaux »…
Cette inégalité se lit dans la légende du graphique : l’étalement de la distribution est considérable. D’un minimum de 0,7 % (Réunion) à un maximum de 28,3 % (Indre). Un quart des départements ont un taux de mortalité à l’hôpital inférieur à 12 % alors qu’à l’opposé, un autre quart a une mortalité supérieure à 20 % et en moyenne double des premiers.
Un précédent article a montré que les écarts de mortalité ne peuvent s’expliquer par le hasard ni par le taux d’hospitalisation (ce que confirment les deux cartes ci-dessus)10. Ceci met à mal l’idée simple selon laquelle, il y a eu d’autant plus de morts que le virus était plus présent dans le département.
Pourquoi ces différences de mortalité ?
L’explication généralement avancée est que, dans un certain nombre de départements, le système hospitalier a été débordé par l’afflux des patients durant une période critique autour du « pic épidémique ».
Nous proposons ci-dessous trois manières de tester cette idée largement répandue. Pour ces trois tests, la procédure utilisée est la suivante :
– Un graphique dit de « corrélation » permet un jugement sur le profil du phénomène. Les valeurs de la variable à expliquer (ici la mortalité, notée Y) sont placées sur l’axe vertical, dit des « ordonnées », et celles de la variable explicative à tester (par exemple le taux d’hospitalisation, notée X) sur l’axe horizontal (abscisses). Chaque département est symbolisé par un point de coordonnées (X, Y). Si la liaison est avérée (« X explique Y »), les points du graphique seront à peu près alignés. Si cette liaison est positive (les deux variables évoluent dans le même sens), le nuage de points sera orienté vers le haut. A l’inverse, en cas de liaison négative, l’orientation sera descendante.
– Une droite (ou une courbe) d’ajustement (de Y par X) est calculée. Ici seul l’ajustement linéaire est réalisé. Cette droite passe par le point moyen du nuage et au plus près de chaque point. Sa pente dépend de l’échelle choisie pour chacune des deux variables. Si cette échelle est équivalente, une liaison linéaire se traduirait par une pente de 1 (chaque accroissement de X se traduit par une variation proportionnelle de Y). Plus cette pente est inférieure à 1, plus la liaison est faible.
– Un coefficient de « détermination » mesure la force de la liaison entre X et Y. Le coefficient utilisé – dit de « Bravais-Pearson » – permet de décider si, avec un risque d’erreur (habituellement 5 %), il est possible d’accepter (ou de refuser) l’hypothèse selon laquelle la variable Y (la mortalité) est expliquée par la dimension sous revue (X). Ce coefficient varie entre +1 (liaison rigide et de même sens) et -1 (liaison de sens contraire), un coefficient nul indiquant une absence complète de liaison entre les deux variables. L’appréciation de ce coefficient dépend du nombre de mesures (ici une centaine) et du seuil d’erreur accepté (habituellement 5 %), elle se fait à l’aide de tables de valeurs seuils11.
Nous allons examiner successivement, l’influence sur la mortalité à l’hôpital de l’intensité du pic, de la gravité supposée des cas et de la date de l’afflux des patients.
L’intensité du pic épidémique
Certains hôpitaux ont connu des afflux spectaculaires de malades et leurs services d’urgence ont parfois été débordés, notamment dans la région parisienne et dans l’Est. Cet engorgement pourrait-il expliquer un taux de mortalité à l’hôpital plus élevé dans ces départements ?
Une des données mises en ligne permet de mesurer l’intensité de l’épidémie : le nombre de malades hospitalisés à la date de l’afflux maximum. En rapportant cet effectif à la population totale du département, on obtient le « taux d’hospitalisation au moment du pic épidémique ». En quelque sorte, ce taux mesure l’intensité du stress auquel a été soumis le système hospitalier dans le département considéré.
On examine la corrélation entre ce taux et la mortalité finale (nombre de décès au 31 mai rapporté au total des hospitalisés durant toute l’épidémie). Le graphique 1 ci-dessous illustre ce calcul. Chaque département est figuré par un point avec en abscisses le taux d’hospitalisation au pic (la variable supposée explicative) et en ordonnées, le taux de mortalité.
Graphique 1 : Classement des départements métropolitains en fonction du taux d’hospitalisation au moment du pic de l’épidémie (pour 10 000 habitants) et du taux final de mortalité à l’hôpital (en pourcentage du total des hospitalisés) au 31 mai 2020.
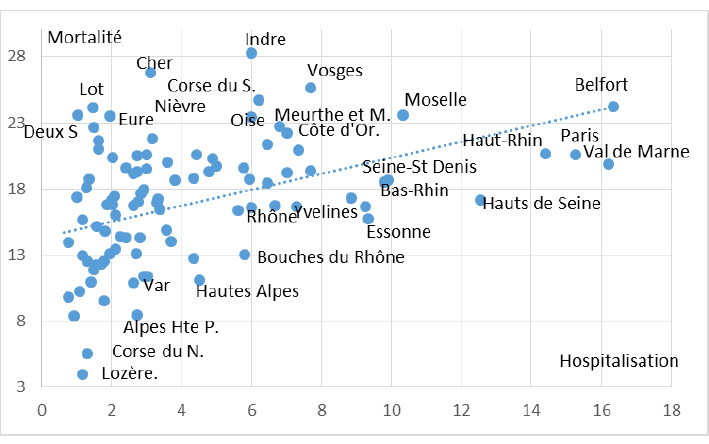
Le nuage est très dispersé. Le taux de corrélation est non significatif – 0,149 – alors que, pour 96 mesures, d’après la table de Fisher et Yates, ce taux devrait être au minimum égal à 0,195 pour pouvoir affirmer, avec moins de 5 % de chances de se tromper, qu’une liaison existe entre les deux variables. Autrement dit, l’intensité du pic ne peut pas expliquer les différences de mortalité entre départements.
De plus, ce nuage est proche de l’horizontale. Etant donnée l’échelle choisie, si la hauteur du pic expliquait la mortalité à l’hôpital, tous les points devraient être grossièrement alignés selon la première diagonale du tableau (SO – NE). Sur le graphique, est portée en pointillés, la droite d’ajustement de la mortalité en fonction de l’intensité de l’hospitalisation. L’intérêt de cette droite est de signaler les départements avec une mortalité élevée – en fonction du stress subi au moment du pic – ou faible (en dessous). Cette droite est légèrement orientée vers le haut. On ne peut donc pas totalement écarter l’idée que, pour un petit nombre de départements, l’afflux des malades a pu entraîner un léger surcroît de mortalité.
Cependant, il a également été objecté que beaucoup de départements ont eu peu d’hospitalisés et que ces faibles valeurs pouvaient perturber le phénomène. Pour examiner cette objection, il est possible de réduire l’analyse aux départements ayant eu le plus d’hospitalisés au moment du pic. Le graphique 2 ci-dessous présente le même tableau réduit aux 16 départements qui ont fait face au plus gros afflux de malades.
Graphique 2 : Classement des principaux départements métropolitains affectés par l’épidémie en fonction du taux d’hospitalisation au moment du pic de l’épidémie (pour 10 000 habitants) et du taux final de mortalité à l’hôpital (en pourcentage du total des hospitalisés)
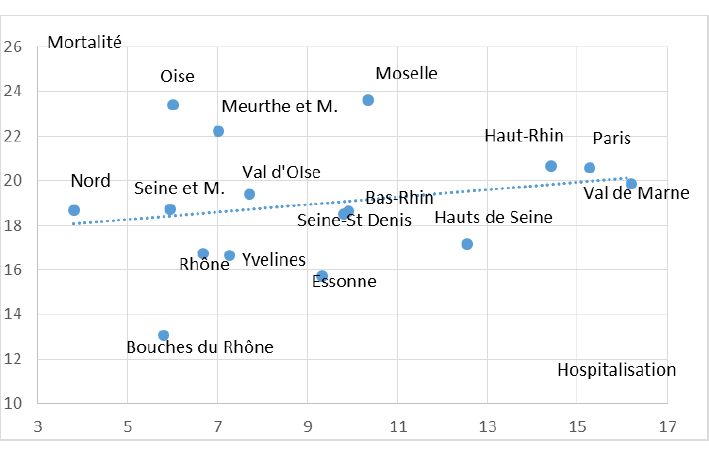
Naturellement, on remarque que la hauteur du pic varie considérablement : elle est trois fois plus élevée à Paris ou dans le Val-de-Marne que dans le Nord et 2,5 fois plus que dans les Bouches-du-Rhône. Toutefois, la dispersion du nuage est considérable, ce qui amène un taux de corrélation nul (0,047). Par conséquent, pour les principaux départements touchés par l’épidémie, la thèse selon laquelle l’intensité du pic d’hospitalisation expliquerait les différences de mortalité ne peut être retenue.
Pour l’Ile de France, sous réserve des transferts de malades entre départements, on doit retenir que :
– Paris a une mortalité supérieure au Val-de-Marne tout en ayant affronté un pic un peu moins fort ;
– La Seine-Saint-Denis est dans la tendance moyenne. En termes de mortalité, elle est dépassée par le Val-d’Oise et la Seine-et-Marne qui ont pourtant connu un pic nettement moins fort. Sauf à admettre un transfert massif des malades les plus graves vers des hôpitaux d’autres départements, il est donc impossible d’affirmer que ce département (le plus pauvre de France) aurait connu une surmortalité significative par rapport au reste de la métropole et même de l’Ile-de-France.
– Trois départements franciliens se singularisent par une mortalité significativement inférieure à la moyenne : Hauts-de-Seine, Yvelines et Essonne. Le premier a connu un pic épidémique un peu inférieur à celui de Paris mais il affiche une mortalité de 20 % plus faible par rapport à la capitale ; pour l’Essonne, cet écart est de 25 %, ce qui est considérable. Il faut donc examiner d’autres facteurs pour expliquer la surmortalité parisienne par rapport au reste de l’Ile de France.
Le graphique signale une fois de plus la position singulière des Bouches-du-Rhône avec une mortalité inférieure de 38 % à celle de Paris12. Certes l’intensité du pic y a été nettement inférieure à celle enregistrée dans la plupart des principaux départements touchés par cette épidémie. Mais, même en tenant compte de cet effet possible, la mortalité dans les Bouches-du-Rhône est inférieure de 30 % à la valeur attendue (équivalente à la Seine-et-Marne) et pratiquement deux fois moindre que celle de l’Oise. Avec un pic épidémique à peine supérieur, le Rhône (Lyon) a une mortalité 20 % supérieure à celle des Bouches-du-Rhône.
La gravité des cas
De nombreux commentaires ont également mis l’accent sur la gravité des cas, affirmant que, dans certains départements – où les hôpitaux n’étaient pas saturés – on aurait accueilli des cas moins graves que dans les départements au cœur de l’épidémie où les services de réanimation étant saturés, les cas moins graves n’auraient pu être traités.
Les statistiques mises en ligne comprennent, au jour l
e jour, le nombre des malades pour covid-19 placés en réanimation par département. Certes, on ne connaît pas le nombre de lits disponibles en réanimation, ni le nombre total de lits disponibles. Il n’est donc pas possible de calculer un taux de saturation. Il est toutefois possible d’estimer le poids des cas les plus graves en rapportant le nombre de personnes en réanimation au total des hospitalisés à la même date. On obtient ainsi un « taux d’hospitalisation en réanimation ». Pour cette comparaison entre départements, la date du pic épidémique est également utilisée. Autrement dit, au paroxysme de l’épidémie, quelle était la proportion des patients en réanimation et cette proportion a-t-elle une relation avec la mortalité finale enregistrée dans le département ?
Pour l’ensemble du pays, la moyenne des patients hospitalisés placés en réanimation au moment du pic épidémique était de 21,8 %. La distribution s’étale de 50 % (Tarn-et-Garonne) à 8,5 % (Indre et Hautes-Pyrénées).
Les calculs et leur présentation sont les mêmes que précédemment, seul le tableau restreint aux principaux départements est reproduit ci-dessous (graphique 3).
Graphique 3 : Relation entre le pourcentage de patients en réanimation au moment du pic épidémique et le taux final de mortalité à l’hôpital (pour 10 000 habitants) pour les principaux départements.
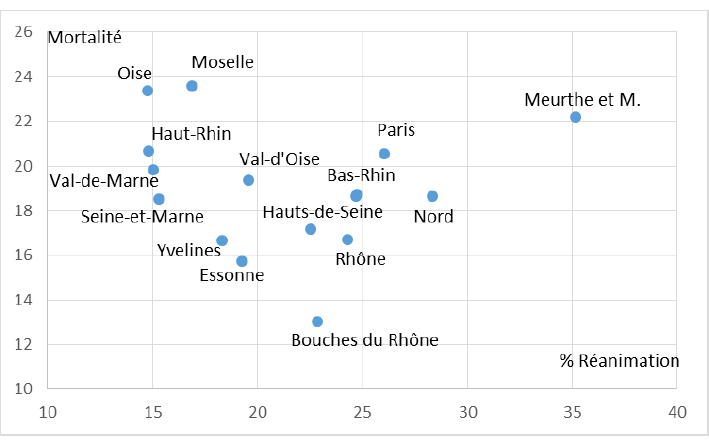
Le taux de corrélation est nul : il n’y a aucune relation entre la proportion de patients placés en réanimation et la mortalité finale. Aucune droite d’ajustement ne peut être tracée.
Le graphique montre que la Meurthe-et-Moselle s’est trouvée dans une situation singulière par rapport aux autres grands départements. Dans ce cas particulier, l’hypothèse d’un débordement entraînant un surcroît de mortalité ne peut être écartée. En revanche, pour la Moselle ou l’Oise, il faut chercher ailleurs l’explication d’une surmortalité anormale par rapport à la moyenne nationale. Enfin, il n’est pas possible d’affirmer que, dans les Bouches-du-Rhône, on aurait hospitalisé moins de « cas graves » que dans le reste de la France. Au contraire, la proportion de patients en réanimation au moment du pic épidémique y est supérieure à la moyenne nationale.
La date du pic épidémique
Enfin, on peut penser qu’une circulation précoce du virus peut expliquer ces différences de mortalité à l’hôpital. Il s’agissait d’affronter une maladie largement inconnue. Il semblerait logique que la mortalité ait été plus forte dans les premiers départements qui ont affronté la vague épidémique, les suivants bénéficiant d’une meilleure connaissance et d’une meilleure maîtrise des traitements possibles.
La variable temps étant mesurée de manière discontinue (jour), contrairement à la mortalité, on recourt au coefficient de corrélation de rang (appelé coefficient de Spearman) qui permet de savoir s’il existe une relation entre le rang des observations pour les deux caractères (les valeurs seuils sont les mêmes que pour le coefficient de Bravais-Pearson utilisé précédemment).
Par exemple, dans l’Ain, le pic se situe le 18 avril, ce qui en fait le 76e, son taux de mortalité, de 16,8 % le place au 57e rang. La différence entre les deux classements est de 76-57 = 19.
Le cumul de ces écarts aboutit à une corrélation négative (-0,174). Ce taux est légèrement inférieur au minimum (0,195) nécessaire pour pouvoir affirmer, avec moins de 5 % de chances de se tromper, qu’une liaison existe entre les deux variables. De plus cette faible liaison est négative, contrairement à l’intuition : « plus le pic a été précoce plus la mortalité a été faible », comme si, à la phase initiale de mobilisation et d’expérimentation, avait succédé une sorte de fatalisme, voire de démobilisation ?
Toutefois, cette tendance est loin d’être générale et d’autres facteurs devront donc être pris en compte. L’identification des départements « anormaux » pourra aider à les identifier. D’un côté, on trouve les départements d’outre-mer, la Lozère, les Pyrénées-Atlantiques, la Haute-Corse, les Hautes-Alpes, le Vaucluse, la Haute-Garonne. Bien qu’atteints précocement par l’épidémie, ces départements ont eu des taux de survie à l’hôpital tout à fait remarquables.
A l’opposé, l’Indre, le Cher, l’Eure, le Lot, la Saône-et-Loire, l’Oise, la Manche, bien qu’atteints tardivement par l’épidémie ont eu des taux de mortalité significativement supérieurs à la moyenne nationale.
Avec Paris, les Bouches-du-Rhône et la Haute-Garonne, ces départements singuliers pourraient peut-être éclairer les différences considérables de mortalité ? En tous cas une conclusion s’impose : les écarts de mortalité sont trop importants pour qu’on puisse affirmer que les malades atteints de covid-19 ont tous été traités de la même manière dans les principaux hôpitaux français.
Comparaison internationale
Chaque pays est tenu de déclarer à l’OMS, les causes de décès. Par convention, le nombre de décès (dans lesquels le covid-19 a été impliqué) est rapporté à la population totale et exprimé par millions d’habitants (tableau 2, ci-dessous).
Tableau 2 : Taux de mortalité pour covid-19 (par million d’habitants) au 31 mai 2020
Belgique 818
Espagne 580
Royaume Uni 576
Italie 553
France 441/580
Suède 436
Etats-Unis 318
Suisse 222
Canada 196
Portugal 140
Allemagne 102
Japon 7,1
Corée du Sud 5,3
Ecartons d’emblée une objection souvent entendue : certains pays « dissimuleraient » une partie de la mortalité en enregistrant des décès sous d’autres rubriques (par exemple : arrêt cardiaque, AVC, etc). En fait, dans tous les grands pays, les statistiques démographiques sont réalisées par des organismes indépendants de qualité qui suivent les mêmes conventions en la matière. A l’inverse, en France il règne pas mal de flou autour de la mortalité hors structures hospitalières. En fait, le chiffre de 441 morts par million – généralement publié dans la presse – ne porte que sur le nombre de décès enregistrés dans les hôpitaux et les EHPAD. Si l’on intègre une estimation de la mortalité à domicile et dans les maisons de retraite, le covid-19 a été associé en France à au moins 38 000 décès, soit 580 morts par millions d’habitants. La mortalité française est donc comparable à celle enregistrée en Italie, au Royaume-Uni et en Espagne et n’est dépassée que par celle de la Belgique.
En revanche, la mortalité française pour covid-19 a été 4 à 5 fois plus élevée qu’au Portugal ou en Allemagne ; deux fois et demie plus élevée qu’en Suisse ou au Canada. L’Allemagne a un budget santé comparable à la France ; c’est un pays nettement plus vieux qui devrait donc avoir une mortalité plus élevée. Or le confinement en Allemagne ou au Portugal a été moins strict et moins long qu’en France. La comparaison est également éclairante avec la Corée et le Japon. Comme l’Allemagne, le Japon est nettement plus âgé que la France, pourtant les bars et les restaurants sont restés ouverts pendant toute la crise, les écoles n’ont été que très brièvement fermées, l’économie a fonctionné normalement et… le nombre des décès pour covid-19 a été presque 100 fois plus faible qu’en France.
Dès lors, un constat est inévitable. La population française s’est vu imposer des contraintes beaucoup plus fortes que dans les autres grands pays ; manifestement ces contraintes n’ont pas eu l’effet attendu sur l’épidémie et sur le bilan final.
L’on peut même se demander si elles n’ont pas plutôt été contre-productives.
L’épidémie de covid-19 a donc fait en France au moins 38 000 victimes au 31 mai 2020 mais, selon l’INSEE, au 30 avril, le surcroît de mortalité par rapport aux années antérieures est de l’ordre de 22 000 à 26 000 victimes.
Notre analyse statistique montre que, pour la France, aucune des justifications habituellement avancées ne peut expliquer les écarts considérables constatés dans les taux de mortalité à l’hôpital (afflux des patients, débordement des capacités hospitalières, plus ou moins grande gravité des cas hospitalisés). Il est donc impossible d’affirmer que les hôpitaux français ont tous traité de la même manière les malades, ce qui pose quelques questions dérangeantes.
Comment expliquer que les malades hospitalisés pour covid-19 sont morts 2,5 fois plus à Paris qu’à Toulouse ou qu’en outre-mer ? Pourquoi est-on mort deux fois plus dans les hôpitaux mosellans, ou de Meurthe-et-Moselle, que dans ceux du Var ou des Bouches-du-Rhône ? Ou encore 1,6 fois plus dans la région parisienne que dans les Bouches-du-Rhône ? Pourquoi une différence de près de 50 % de mortalité entre des départements voisins comme le Var et les Alpes-Maritimes ? Voire de 1 à 3 entre la Haute-Corse et la Corse-du-Sud ? Pourquoi la mortalité à Paris est-elle significativement plus élevée que dans le reste de l’Ile-de-France et dans la plupart des départements de province, alors que les hôpitaux parisiens sont richement dotés et que les plus grands spécialistes y travaillent ?
Bien sûr, il serait intéressant d’examiner cette situation au niveau des hôpitaux. Les résultats seraient sans aucun doute encore plus contrastés, mais il n’existe pas à ce niveau de transparence.
Tous ces constats et ces questions, s’agissant d’une même pathologie, touchant des personnes au profil assez comparable, ne peuvent renvoyer qu’au système de soins, aux pratiques mises en œuvre et surtout aux traitements.
A l’heure du bilan définitif, il faudra comprendre pourquoi une partie du système hospitalier français a semblé dépassé – spécialement au cœur même de ce système dans les établissements les plus prestigieux – alors qu’une autre partie a fait face à l’épidémie avec plus de succès.
Enfin, le questionnement de l’action gouvernementale ne pourra pas être esquivé. En effet, en mars 2020, les autorités françaises se sont posées en « chefs de guerre » face à l’épidémie. Elles ont eu recours à un « confinement » général extrêmement dur pour tenter de ralentir la diffusion du virus dans le pays. De plus, les autorités ont mis sur la touche la médecine de ville, interdit aux médecins de prescrire certains médicaments et aux pharmaciens de les délivrer ; elles ont levé le secret médical et obligé les médecins à transmettre à l’administration le nom des patients atteints de covid-19. Elles ont édicté une réglementation « sanitaire » tatillonne. Elles ont mis l’économie quasiment à l’arrêt et obéré pour longtemps l’équilibre de l’assurance maladie et de l’assurance chômage sans parler des coups très durs portés au système scolaire.
Or, comme nous l’avons montré, toutes les données empiriques disponibles suggèrent que cette politique n’a pas eu d’effet sur la dynamique de l’épidémie ni sur la mortalité finale, mortalité très lourde par rapport à la plupart des autres grands pays comparables.
Les pays qui ont obtenu les meilleurs résultats face à l’épidémie, ont adopté une attitude exactement opposée : prévention (spécialement protection spécifique pour les personnes à risques), dépistage systématique (particulièrement du personnel soignant), mise à l’écart des malades et soins précoces (souvent avec des traitements comparables à ceux interdits en France). Ces pays ont fait confiance au corps médical et aux citoyens. Ils se sont bien gardés de mettre entre parenthèse les libertés publiques et ils n’ont pas plongé leur économie et leurs assurances sociales dans une crise sans précédent.
https://www.revuepolitique.fr/covid-19-premier-bilan-de-lepidemie/






Trackbacks / Pingbacks